El Reto.De acuerdo a la Organización Mundial de la Salud (OMS), las enfermedades crónicas como las cardio-vasculares, los eventos cerebro-vasculares, el cáncer, las enfermedades respiratorias crónicas, y la diabetes, son por mucho la principal causa de muerte en el mundo, representando el 60% de todas las muertes. De los 35 millones de personas que murieron por enfermedades crónicas en 2005, la mitad tenían menos de 70 años y la mitad eran mujeres Esta epidemia invisible es una menospreciada causa de pobreza y entorpece el desarrollo económico de muchos países. Al contrario de la creencia popular, el 80% de las muertes por enfermedades crónicas ocurren en países con ingresos medios-bajos(1). En los Estados Unidos, más del 75% de todos los gastos en salud son por enfermedades crónicas(2). En México, desde hace décadas, se ha observado un cambio en la manera de enfermar y de morir. Hoy predominan las enfermedades no transmisibles y las lesiones. Esta transición está íntimamente asociada al envejecimiento de la población y al creciente desarrollo de riesgos relacionados con estilos de vida poco saludables. La transformación de los patrones de daños a la salud impone retos en la manera de organizar y gestionar los servicios, ya que las etapas intermedias y terminales de las enfermedades que nos aquejan predominantemente como sociedad demandan una atención compleja, de larga duración y costosa, que exige el empleo de alta tecnología y que precisa la participación de múltiples áreas de especialidad(3). En el 2012, el gasto total en salud en México representó el 6.2% de su PIB, este porcentaje se encuentra entre los más bajos de los países de la OCDE (sólo por encima de Estonia y Turquía) y muy por debajo del promedio de los países de la OCDE de 9.3%. La esperanza de vida en México se ha incrementado mucho más lentamente en los últimos diez años que en cualquier otro país de la OCDE; hoy en día, México tiene la esperanza de vida más baja entre todos los países de la OCDE. Mientras que la esperanza de vida se incrementó en promedio en tres años entre el 2000 y el 2012 en los países de la OCDE (aumentando de 77.1 años a 80.2 años), la esperanza de vida en México se incrementó solamente en un año durante el mismo periodo (de 73.3 a 74.4 años). El lento progreso en la esperanza de vida en México se debe a los dañinos comportamientos relacionados con la salud incluyendo malos hábitos de nutrición y a las muy altas tasas de obesidad, como también, al incremento en las tasas de mortalidad debido a la diabetes y a la no reducción en la mortalidad por enfermedades cardiovasculares. Muy altas tasas de mortalidad por accidentes de tráfico y homicidios, como también persistentes barreras en el acceso de cuidado de alta calidad, también explican el progreso relativamente lento en la esperanza de vida. En México, la tasa de obesidad en la población adulta – basada en medidas reales de talla y peso – fue de 32.4% en el 2012 (en comparación con una tasa de 24.2% en el 2000), la cual representa la segunda tasa más alta de los países de la OCDE, después de los Estados Unidos (35.3% en el 2012). La creciente prevalencia de la obesidad presagia incrementos en la incidencia de problemas de salud (tales como la diabetes y las enfermedades cardiovasculares), como también costos de salud más elevados en el futuro(4). UN MODELO CLÍNICO OBSOLETOA pesar de avances notables en el tratamiento y prevención de las enfermedades infecciosas y los traumatismos, el modelo de cuidados agudos que dominó el siglo XX no ha sido efectivo al tratar y prevenir las enfermedades crónicas. La principal causa de las enfermedades crónicas es la interacción entre los genes, el estilo de vida, y el medio ambiente. Adoptar un nuevo sistema operativo para la medicina del siglo XXI requiere:
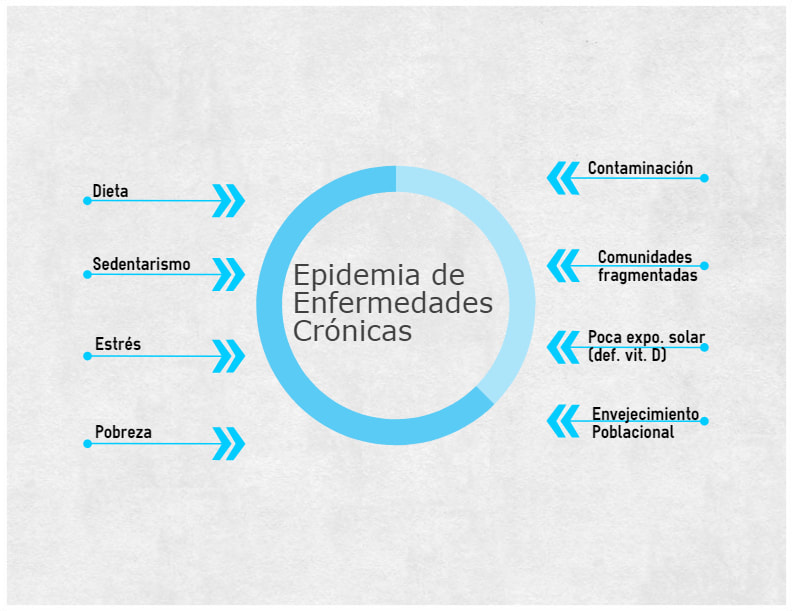
¿POR QUÉ EL MODELO ANTIGUO YA NO FUNCIONA? Porque las enfermedades crónicas están impulsadas por la dieta y el estilo de vida, e influenciadas por la genética y el medio ambiente. Este problema no será conquistado con fármacos y cirugías, no importa que tan útiles seas estas herramientas para manejar los signos y síntomas agudos. No será conquistado agregando herramientas nuevas o poco convencionales (p.ej. medicina botánica, acupuntura, etc.) a un modelo que ya está fallando. Tampoco será conquistado por la fármaco-genómica (aunque los avances en esta disciplina deberían ayudar a reducir las muertes por las prescripciones inapropiadas-estimada como la 4ª causa de muertes hospitalarias)(5). El costoso acertijo de las enfermedades crónicas solo puede ser resuelto cambiando nuestro enfoque de supresión y manejo de síntomas a uno de tratamiento de las causas de fondo. Específicamente, debemos integrar lo que conocemos de la fisiología humana con cuidados basados en la ciencia, individualizados y centrados en el paciente que traten las causas de las enfermedades crónicas complejas, que tienen sus raíces en el estilo de vida, las exposiciones ambientales, y las influencias genéticas. Esta perspectiva es completamente congruente con lo que llamamos la revolución de las “omicas”. Anteriormente, los científicos creían que una vez que descifráramos el genoma humano podríamos contestar todas las preguntas sobre los orígenes de las enfermedades. Lo que en realidad aprendimos, sin embargo, es que la biología humana es mucho más compleja que eso. De hecho, los humanos no están genéticamente programados para la mayoría de las enfermedades; más bien, la expresión genética se ve alterada por múltiples influencias, incluyendo el medio ambiente, el estilo de vida, la dieta, la actividad física, factores psico-socio-espirituales, y el estrés. Estas elecciones del estilo de vida y las exposiciones ambientales pueden empujarnos hacia (o alejarnos) de las enfermedades prendiendo o apagando ciertos genes. Esta visión ha ayudado a encender el interés global en la medicina funcional, que tiene como esencia ese principio. UNA RESPUESTA ESTRATÉGICA La Medicina Funcional trata directamente con las causas de raíz de las enfermedades al usar un abordaje orientado por sistemas con conceptos clínicos transformadores, herramientas originales, un proceso avanzado de cuidados y enganchando tanto al paciente como al practicante en una relación terapéutica. ELEMENTOS DE LA MEDICINA FUNCIONAL La Matriz de la Medicina Funcional -Antecedentes-Gatillos-Mediadores (AGM) de la enfermedad -Desequilibrios Clínicos Fundamentales (nodos fisiológicos interconectados que ayudan a los clínicos a detectar vías comunes y causas de disfunción) -Factores Modificables del Estilo de Vida Proceso del Cuidado -Línea de Tiempo (muestra la relación entre las disfunciones y los AGM. -Sistema GOTOIT (describe la secuencia y procedimientos del cuidado de la MF -Relación terapéutica Juego de Herramientas -Encuestas, cuestionarios -Formatos -Herramientas de Nutrición Funcional Los practicantes de Medicina Funcional observan cuidadosamente las múltiples interacciones entre los factores del estilo de vida, el ambiente, y la genética que puedan influir la salud a largo plazo y las enfermedades crónicas complejas (fig. 1). Fig. 1 Principales Factores en la Epidemia de Enfermedades Crónicas Una premisa mayor de la Medicina Funcional es que, con ciencia, sabiduría clínica, y herramientas innovadoras, podemos identificar muchas de las causas de raíz de las enfermedades crónicas e intervenir para remediar los desequilibrios clínicos, incluso antes que la enfermedad se manifieste. La Medicina Funcional ejemplifica justo la clase de medicina personalizada, orientada por sistemas que se necesita para transformar la práctica clínica. El modelo de Medicina Funcional de cuidados exhaustivos y prevención primaria para las enfermedades crónicas complejas está basado en la ciencia (evidencia sobre mecanismos fundamentales y vías de enfermedad comunes; evidencia sobre la contribución de factores ambientales y del estilo de vida en la enfermedad) y en el arte (la relación sanadora y la búsqueda de perspectiva en el encuentro terapéutico). REFERENCIAS
0 Comentarios
Deja una respuesta. |
Archivos
Mayo 2020
Categorías |